اما همه اینها مربوط به قبل از فوریه ٢٠١٤
بود، وقتی بیماری amyotrophic lateral sclerosis یا ALS برای او تشخیص داده
شد. این بیماری مربوط به انحطاط سیستم عصبی، با ناتوانی پیشرونده عضلات
نمایان شده و به از دست رفتن توانایی حرکات ارادی، سخت شدن تنفس و درنهایت
مرگ منجر میشود.
زندگی W. B با تشخیص بیماری زیر و رو شد. اما پس از آنکه شوک ابتدایی
گذشت، او مشتاقانه به تحقیق درباره وضعیتاش پرداخت و متوجه شد که بعید است
تا ٥سال زنده بماند، همچنین در این مدت بهطور چشمگیری از کیفیت
زندگیاش کاسته میشود. در چنین شرایطی بیشتر بیماران به انزوا میروند.
اما W. B با شجاعت ایدههای دیگری را در پیش گرفت. بعد از ملاحظات زیاد،
تصمیم گرفت که در مسیر مرگ در راه نجات زندگی شخص دیگری تلاش کند، حتی اگر
آن فرد یک غریبه باشد. بنابر این او در ماه میِ گذشته به برنامه پیوند
دانشگاه ویسکانسین آمد، جایی که ما جراحان آینده اهدای اعضای آن هستیم.
او در ابتدا میخواست برای اهدای اعضایش بعد از مرگ برنامهریزی کند اما
بعد دریافت که کلیههای یک اهداکننده زنده بهتر از اهداکننده متوفی کار
میکند. یک دلیل این است که مرگ بر اعضا، عوارضی چون کاهش فشار خون و
اکسیژن به جا میگذارد. همچنین کلیههایی که بعد از مرگ از بدن خارج
میشوند، به اجبار
«cold time» یعنی زمانی بیرون از بدن، در یخ و بدون هیچ فشار خونی را تحمل
میکنند. وقتی W. B را در ژوئن ملاقات کردیم از ما پرسید:
« چرا کلیهها را قبل از اینکه با داروهایی که من مصرف میکنم به خطر
بیفتند بیرون نیاوریم؟» و به همین نیز اکتفا نکرد. او توضیح داد که علاوه
بر کلیه، میخواهد همه اعضایش را به محض اینکه وضعیتاش به خطر افتاد و
دیگر نتوانست خودش به تنهایی تنفس کند، اهدا کند.
او درباره وضع خود که چطور این بیماری توانایی انجام کارها را از او دزدیده
است با آرامش سخن میگفت. پیشتر هم به ما گفته بود: «حتی برای بلندکردن
قاشقی از ظرف برای غذا خوردن، عذاب زیادی میکشم.» میدانست که در آینده
نزدیک در تخت بستری شده یا از ویلچر استفاده خواهد کرد. هنگام گفتن این
حرفها بیشتر از آنکه غمگین باشد، از آمدن مرگ احساس آرامش میکرد.
میگفت: «همین است که هست. نمیتوانم آن را تغییر دهم. احتمالا من
٥سال دیگر اینجا نیستم. درواقع دوسال دیگر هم ممکن است نباشم.» امیدوار
بود که تراژدی زندگیاش را به معجزه زندگی دیگری تبدیل کند. اما با وجودی
که هدفش عالی بود، مجبور بودیم او را ناامید کنیم.
اولین نگرانیمان از درخواست او برای اهدای کلیهاش در زمان حیاتش بود.
آیا با توجه به شرایطاش بیهوشی و جراحی را تحمل میکند؟ یا روند مرگ او
شتاب مییابد؟ اگر از جراحی نجات پیدا کند آیا هرگز بیمارستان را ترک خواهد
کرد؟
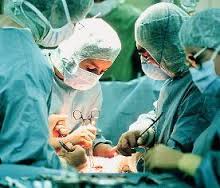
ما بهعنوان پزشک قسم خوردهایم که به بیمار آسیبی نرسانیم و حالا صبحهای
چهارشنبه و پنجشنبه کلیهها را از اهدا کنندگان زنده برای پیوند بیرون
میآوریم. این بیماران هیچ منفعت درمانی از اهدای کلیههایشان ندارند؛
برعکس آنها مقداری ریسک هم بهدلیل عوارضی چون
فشار خون و احتمال ضعیفِ از بین رفتن کلیه
باقی ماندهشان را میپذیرند. اما آنها یک تجربه حقیقی، اگرچه نامشهود را دارند، تجربه نجات زندگی دیگری.
در ارزیابی درخواست W. B مجبور بودیم با دقت، نهتنها ریسک زندگی او را –
که بهطور کامل او را متوجه آن کرده بودیم- بسنجیم بلکه این ریسک را که مرگ
اهداکننده بعد از جراحی به ضرر، بیمارستان ما است بپذیریم. برنامههای
جراحی پیوند در آمریکا به دقت توسط نهادهای دولتی و غیردولتی بررسی
میشود. مراکزی با خروجی پیوند بدتر از حد انتظار، ممکن است تعطیل شده یا
بهطور مشروط باز بمانند. حتی یک خروجی بد از نوع اهداکننده زنده هم
رسیدگی میشود. با اینکه دلایل محکمی برای این ارزیابیها وجود دارد،
میتواند باعث شود جراحان از موردهای پیچیده و نوآوری اجتناب کنند. اگر ما
یکی از کلیههای
W. B را برمیداشتیم و او یک، دو یا حتی ٦ ماه بعد از جراحی از دنیا میرفت، مرگ او نقطه سیاهی برای برنامه ما نزد عموم بود.
موضوع دشوار دیگر به عضو دیگر او برمیگردد. پزشکان او میگفتند که
بهزودی نمیتواند به تنهایی تنفس کند و به نایبری و دستگاه تنفس برای
ادامه زندگی نیاز خواهد داشت. در این شرایط بیشتر مبتلایان به ALS از
زندگی بیشتر با کمک دستگاه صرفنظر میکنند و تسلیم بیماری میشوند. اما
در این روش راهی برای پایان دادن به زندگی یک نفر بدون به خطر انداختن
اعضایش و دادن شانس زندگی به دیگری نیست.
پیوند اعضا هنوز موضوع نسبتا جدیدی است. وقتی اولین عمل پیوند موفقیتآمیز
کلیه در سال ١٩٥٤ (بین یک دو قلو) انجام شد، جراح آن جوزف موری جایزه
نوبل را برای کارش دریافت کرد. پیوند کلیهها از اهداکنندگان متوفی، تا
اوایل دهه ١٩٨٠ و کشف داروی سیکلوسپورین موفقیتهای محدودی داشت.
از اولین روزهای پیوند، جراحان درباره یک نُرم اخلاقی غیررسمی تحت
عنوان قانون اهداکننده متوفی به توافق رسیدهاند: استفاده از اعضای بدن
اهداکننده نباید منجر به مرگ او شود. به این معنا که باید تا زمانی که
فرد بهطور کامل مرده است- یعنی نه ضربان قلب، نه فشار خون و نه تنفس دارد-
باید برای خارج کردن اعضای حیاتی او صبر کرد. متاسفانه با این شرایط تنها
چند عضو قابل پیوند هستند که آنها هم با استانداردهای امروز نتیجه ضعیفی
دارند.
کمکم پزشکان دریافتند که قابلیت نجات زندگیهای بیشتری با پیدا کردن اعضا
وجود دارد. در ١٩٦٨ با توجه به کاهش اعضای پیوندی (همزمان با فهم بیهودگی
مراقبت از افراد غیرقابل بازگشت از کما) کمیته ویژه دانشکده پزشکی دانشگاه
هاروارد پیشنهاد داد بیمارانی که عملکرد مغزیشان تشخیص داده نشود
بهعنوان مبتلا به مرگ مغزی شناسایی شوند و گزینهای برای اهدای عضو
باشند. مفهومیکه این کمیته ارایه کرد، باعث تصویب قانونی در این زمینه شد
که در ١٩٨٠ پیشنویس شد و متعاقبا توسط بیشتر ایالتها به تصویب رسید.
براساس این قانون بیماران مرگ مغزی، به صورت قانونی فوت شده به حساب
میآیند. براساس این قانون جدید پزشکان میتوانستند اعضای بدن بیماران مرگ
مغزی را که تپش قلب دارند، بدون نقض قانون اهداکننده متوفی، برای اهدا
خارج کنند.
هرچند قانون اهداکننده متوفی ظاهرا استاندارد است، شامل بیشتر بیماران
علاجناپذیر و بیماران مرگ مغزی نمیشود. امروزه، تنها شانس بیماران
علاجناپذیر در بیشتر موارد برای انتقال اعضای خود، راهی دردناک است که
بهعنوان اهدا بعد از توقف گردش خون یا مرگ مغزی شناخته میشود، درست زمانی
که پزشکان بیمار از ادامه زنده نگهداشتن او با دستگاه ناامید میشوند تیم
ریکاوری (بازیابی) اعضا حاضر است. هرچند در این روش اهداکننده در عرض
یکی، دو ساعت پس از جدا شدن از دستگاه میمیرد، اعضایی که از این راه با
موفقیت پیوند زده شوند، با وجود کاهش فشار خون هنوز برای پیوند سالماند.
طی یک هفته، زمانی که ما درحال نوشتن این مقاله بودیم، سه بیمار مرگ مغزی و
اهداکننده در مرکز پیوند، به قصد اهدای اندامهای حیاتیشان، از دستگاه
نگهداری، جدا شدند؛ اما مرگشان به سرعت انجام نشد. گرچه هر سه اهدا کننده،
جان از بدنشان خارج شد، اما هیچ پیوندی، نتیجهبخش نبود. در تجربه ما،
زمانی که اهدای عضو صورت میگیرد، خانوادهها آن را یک پایان خوب برای یک
تراژدی میبینند. تیم ما، به وضوح مورد دیگری از بیمار ALS را به خاطر
میآورد؛ مرد جوانی که پدر
٣ نوجوان بود، گرچه عضلاتش از کار افتاده بودند، اما مغزش کاملا سالم
بود. او میدانست که هیچگاه نمیتواند از دستگاه تنفسیاش جدا شود، و خوب
میدانست که اعضایش میتوانند باعث ادامه زندگی چندین نفر شوند. او نامه
خداحافظی برای همسر و فرزندانش نوشت؛ آنها، او را در آغوش گرفتند و بعد،
خانوادهاش اطرافش ایستادند و دکتر، لوله تنفس را قطع کرد. زمانی که او
آخرین نفسش را به سختی کشید، تیم ما به سرعت او را به اتاق عمل انتقال
داد. ما به موقع توانستیم که کبد و کلیههایش را ریکاوری کنیم. خانواده
او در میان اندوه و غم فراوان، خوشحال بودند که شوهر و پدر آنها، قهرمانانه
جان داده و زندگی ٣ نفر را نجات داده است.
متاسفانه، در همه شرایط، بازگیری و قطع دستگاه نگهداری، به این شکل، با پیروزی همراه نیست. ما پسر جوانی را به یاد داریم که از آسیب شدید سر رنج میبُرد و زمانی که مادرش او را در آغوش گرفته بود، لوله تنفسیاش قطع شده بود (بعضی از مشخصات و جزییات، برای حفظ حریم خصوصی خانواده، تغییر داده شده است). به این دلیل که خانواده این پسر، عمیقا به اهدای عضو اعتقاد داشتند، در فضای سرد و استریل اتاق عمل، تصمیم سخت خود را برای قطع دستگاه نگهداری از فرزندشان گرفتند. درحالیکه تیم ما در بخش، منتظر ایستاده بودند، پسربچه در آغوش مادرش جان سپرد. اما در پریشانی و غم همه ما و خانواده، پسرک به سرعت جان نداد که بتوانیم اعضای او را پیوند بزنیم. این موضوع، ضربه وحشتناکی به پدر و مادر او وارد کرد که امیدوار بودند فقدان فرزندشان، باعث ادامه حیات افراد دیگری شود. چطور چنین نتیجهای میتواند به لحاظ اخلاقی پسندیده باشد؟
زمانی که اصطلاح مرگ مغزی، در نیم قرن پیش معرفی شد، قصد بر این بود که
تعریفی عینی و قانونی برای آن دسته از بیمارانی که بهعنوان «بازگشت
ناپذیر» شناخته میشوند، فراهم کنند. البته ما بیمارانی را که مرگ مغزی
استانداردی ندارند هم «بازگشت ناپذیر» میشناسیم. کسانی که از سکتههای
مغزی و حملههای قلبی ویرانگر رنج میبرند یا افرادی که آسیب شدید و
پایداری به سر آنها وارد شده است، مرگ مغزی نیستند، حتی اگر آنها آسیب مغزی
هم داشته باشند که مانع از ادامه زندگی آنها بدون دستگاه نگهداری شود.
یک استاندارد مفید اخلاقی دیگر وجود دارد که میتواند شامل موضوع «مرگ
حتمی» باشد. وقتی یک بیمار به مرحله نهایی بیماری خود میرسد، یعنی نقطهای
که تنها با اقدامات فوقالعاده و غیرعادی میتوان مرگ او را به تأخیر و
تعویق انداخت؛ و این اقدامات و مراقبتها (چه به صورت موقتی و چه به صورت
پیوسته) کیفیت زندگی فرد را از حالت معقول خارج میکند، و زمانی که فرد،
تصمیم میگیرد مراقبتهای ویژه را متوقف کند، زندگیاش، نسبتا سریع به
پایان میرسد که ما آن مرگ را«مرگ حتمی» مینامیم.
اگر تغییر دردستورالعملهای پزشکی باعث شود افرادی که با مرگ حتمی
مواجهاند، تحت شرایط عمومی بیهوشی، اعضایشان را اهدا کنند، ما میتوانیم برای بیماران و خانوادههایشان،
زمینه متوسطی (middle ground) فراهم کنیم – روشی که باعث جلوگیری از
مراقبتهای پزشکی بیهوده و بیاثر میشود؛ درحالیکه نکوداشت جان و زندگی
افرادی هم هست که از وضع وخیم و بحرانی رنج میبرند- به علاوه، افراد
سالم، استانداردهای مرگ مغزی را به دستورات پیشرفته برای مراقبتهای پایان
زندگیشان، وارد کنند. آنها میتوانند شرایط را مشخص کنند که برای برداشت
اعضایشان میخواهند در اتاق عمل، تحت بیهوشی باشند یا شرایط دیگر.
گاهی این موضوع مطرح میشود که چنین روشی، ممکن است باعث توافق پزشکان و
بیماران وخیم شود. افرادی که به سیستم مراقبت و سلامتی بدگمان هستند،
استدلال مشابهی میآورند و پزشکان را متهم به مراقبتهای کمتر و سادهتر از
کسانی میکنند که برای اهدای عضو، ثبتنام کردهاند. در هر حال، عملا
دکتران و پزشکان بالای سر فرد اهداکننده عضو، ارتباط کمی با افراد اتاق
عمل و کسانی که مسئول ریکاوری و بازیابی اعضا و اندامهای بدن هستند،
دارند؛ دقیقا برای همین موضوع که از هرگونه کشمکش یا توافق احتمالی،
جلوگیری شود. ما نمیتوانیم سناریویی را تصور کنیم که در آن، پزشکان برای
فرد بیماری، مراقبتهای کمتر و نازلتری انجام دهند تا بتوانند از اعضای
داخلی بدن او استفاده و به بیمار دیگری منتقل کنند.
تعداد بسیار زیادی از بیماران در بیمارستانها، شانس ریکاوری و بازیابی
قابل توجهی ندارند، مثل بسیاری از بیماران با بیماریهای شدید عصبی یا
بیماریهای شدید قلبی، مثل بسیاری از قربانیان حملات قلبی. با این حال،
بسیاری از آنها شدیدا مایل به نجات جان دیگران هستند. این مردمان شجاع- و
خانوادههایشان- آرزوی انجام کارهایی را دارند مثل اهدای عضو؛ آنها
میخواهند آخرین رفتاری که از آنها باقی میماند، قهرمانانه باشد. اما با
اینکه لیست افرادی که منتظر پیوند هستند، به بیش از ١٢٠هزار بیمار رسیده
است، با این حال سیستم فعلی، آنها را رد میکند.
ما بهعنوان پزشک، آموختهایم که به کسی آسیب نزنیم. شاید زمان آن رسیده باشد که منظور واقعیمان را از «آسیب»، دوباره تعریف کنیم.
زمانی که ما نسخهای از این مقاله را برای w. b فرستادیم، نمیدانستیم که
او چه واکنشی نشان خواهد داد و از این بابت، استرس داشتیم. اینکه او چه
حسی خواهد داشت از خواندن مقالهای که نوشته بود اعضای داخلی شما باید
همچنان که زنده هستید، از بدنتان خارج شوند؟
اما او آنچنان که ما انتظار
داشتیم، پاسخ داد؛ با آرامش و با ملاحظه. او در ایمیلش نوشته بود: «دیگر
نمیتوانم تایپ کنم. بنابراین از گزینه تایپ صوتی تبلتم استفاده میکنم.
به همین دلیل ممکن است که ساختار جملات، گرامر و نشانهگذاریها، تا حدی
اشتباه باشند. » او گفته بود که با ایدههای اصلی ما موافق است و تنها
میخواهد بعضی از جزییات زندگیاش را تصحیح کند.
بعد از آن، بدون هیچ مقدمهچینی، درخواست کرده بود که یکی از کلیههایش را
تا زمانی که شانس نجات جان انسانی وجود دارد، اهدا کند. او در ایمیل دیگری
نوشته بود که در این مورد با پزشکاش صحبت کرده است: «سلام. من با پزشکم
در مورد اهدای یکی از کلیههایم صحبت کردم. او گمان میکند که ایده بسیار
خوبی است و من میتوانم بدون هیچ آسیب جدی، بعد از عمل، به زندگیام ادامه
دهم. »
ما با اظهار تاسف دوباره به او گفتیم که او کاندیدای اهدای زندگیاش نیست.
اما w. b همچنان و مکرر درخواستهایش را برای ما میفرستاد. همچنانکه او
برای مرگ آماده میشد، میخواست که زندگی دیگران را نجات دهد؛ و در شرایط
ناتوانی بدنش، مایل به تحمل عمل جراحی سختی بود.
در آخرین مکالمهای که با w. b داشتیم،کمی پیش از آنکه این مقاله به چاپ
برسد، او به ما گفت که روند بیماریاش خیلی سریعتر از آنچه که انتظار
میرفت، پیشرفت کرده است. از ما پرسیده بود که چه کار کند تا اکسیژن کافی
به اندامهایش برسد تا آنها برای پیوند، زنده و سالم باقی بمانند. او
پیشتر قصد نداشت که لوله تنفسیاش را قرار دهد تا زمانی که به آن احتیاج
پیدا کند؛ اما مایل بود که اگر این کار باعث زنده ماندن اندامهایش میشود،
حالا این کار را انجام دهد؛ و دوباره به ما التماس کرد که راهی به او نشان
دهیم که تا زنده است و پیش از آنکه دیر بشود، اعضایش را انتقال دهد.
برای ماهها که ما درخواست W. b را در ذهن خودمان مرور میکردیم، دایما به
یک موضوع میرسیدیم که ما به اندازه او، شجاع نیستیم. شاید ما روزی راهی
را یافتیم که آرزوی درحال مرگ او را محترم بشماریم و محقق کنیم - یا اگر
نتوانستیم، حداقل قسمتی از آن را محقق کنیم- اگر ما به W. b کمک میکردیم
که تنها یک کلیهاش را اهدا کند، و نجات پیدا کند، این تجربه میتوانست
ارزشی واقعی را برای روزهای باقیمانده عمرش، برایش به ارمغان بیاورد.
بله؛ عمل جراحی، ممکن است آسیبهایی را به بدنش وارد سازد، و دیگر نتواند
بعد از عمل، دستگاه تنفسیاش را از خود جدا کند. اما در آن صورت، او
همچنان میتواند انتخاب کند که سایر اعضایش را به شیوه DCD اهدا کند؛ یا
لااقل تلاشش را بکند. اما اینکه آیا بدن او میتواند با قطع دستگاه
نگهداری، به زندگی خود ادامه دهد یا در زمان معین بمیرد، سوال دیگری است.شهروند


چندین روزنامه کشورچاپ نمائید تا توده مردم از آن بهره مند گردند بازهم خسته نباشید و دست شما درد نکند.